- Select a language
Loại thuốc
Hormon làm hạ glucose máu, hormon chống đái tháo đường, insulin.
Chỉ định
Tất cả các đái tháo đường typ 1, nhiễm toan ceton do đái tháo đường, tình trạng tăng glucose huyết tăng áp lực thẩm thấu. Đái tháo đường typ 2 khi giảm cân, điều chỉnh chế độ ăn, và/hoặc uống thuốc chống đái tháo đường không duy trì được nồng độ glucose thỏa đáng trong máu lúc đói cũng như lúc no.
Đái tháo đường typ 2 ổn định nhưng phải đại phẫu, sốt, chấn thương nặng, nhiễm khuẩn, loạn chức năng thận hoặc gan, cường giáp, hoặc các rối loạn nội tiết khác, hoại thư, bệnh Raynaud và mang thai.
Phụ nữ đái tháo đường mang thai hoặc phụ nữ mang thai mới phát hiện đái tháo đường (gestational diabetes).
Đái tháo đường ở lần điều trị khởi đầu nếu mức HbA1C > 9,0% và glucose máu lúc đói > 15,0 mmol/lít..
Chống chỉ định
Quá mẫn với hoạt chất insulin hoặc với một thành phần của thuốc. Hạ glucose huyết
Liều dùng và cách dùng
Cách dùng:
Insulin thường tiêm dưới da (hấp thu kéo dài và ít đau hơn tiêm bắp). Insulin thường (regular insulin) có thể tiêm tĩnh mạch hoặc tiêm bắp nhưng phải theo dõi sát glucose và kali huyết. Tiêm dưới da vào vùng đùi, cánh tay trên, mông hoặc bụng, dùng kim dài 1,3 - 1,6 cm cỡ 25 - 26. Nhất thiết chỉ dùng bơm tiêm định cỡ phù hợp với nồng độ insulin được dùng. Để tránh đau, phải tiêm insulin ở nhiệt độ phòng. Tiêm insulin kéo dài ít nhất trong 6 giây. Các vị trí tiêm dự kiến quay vòng trong một vùng để bất cứ vị trí tiêm nào cũng không quá một mũi cách nhau 1 - 2 tuần. Nên chọn tiêm quay vòng trong một vùng nhất định (thí dụ vùng bụng) hơn là chọn nhiều vùng khác nhau để giảm tính thay đổi hấp thu insulin từng ngày. Hiện nay nhà sản xuất đã cung cấp các loại bơm truyền dưới da có kiểm soát. Cần tham khảo hướng dẫn.
Liều lượng:
Mục tiêu chung của liệu pháp insulin thay thế là cung cấp insulin gần giống như cơ thể tiết insulin nội sinh. Điều này đòi hỏi một nồng độ cơ bản insulin suốt ngày, được bổ sung thêm insulin vào bữa ăn. Vì các phối hợp thường dùng chứa nhiều loại insulin khác nhau nên khi điều chỉnh liều phải quan tâm vào thành phần của từng insulin có tác động trực tiếp nhất đến nồng độ glucose huyết đang quan tâm, dựa trên thời gian bắt đầu tác dụng và kéo dài của thành phần insulin đó.
Đái tháo đường typ 1: Người lớn và trẻ em: Liều hàng ngày dựa vào giám sát nồng độ glucose huyết (1 - 4 lần hàng ngày). Liều dưới đây là tổng liều đv/kg/ngày của tất cả các chế phẩm insulin được dùng.
Liều ban đầu: Tiêm dưới da 0,2 - 0,6 đv/kg. Liều thận trọng ban đầu 0,2 - 0,4 đv/kg/ngày thường được khuyến cáo để tránh khả năng bị hạ glucose huyết. Insulin thường (regular insulin) có thể là chế phẩm insulin duy nhất được dùng ban đầu.
Phân chia nhu cầu insulin hàng ngày (liệu pháp thông thường): Thường 50% cho tới 75% (hoặc 40 - 60%) tổng liều insulin hàng ngày được cho dưới dạng insulin tác dụng trung gian hoặc kéo dài (tiêm 1 hoặc 2 mũi mỗi ngày), phần còn lại cho tiêm trước bữa ăn dưới dạng insulin tác dụng nhanh hay ngắn (cùng thời gian trước điểm tâm và bữa chiều).
Trẻ em mới được chẩn đoán đái tháo đường typ 1 thường cần một tổng liều hàng ngày ban đầu khoảng 0,5 - 1 đv/kg; liều thấp hơn nhiều khi bệnh đỡ.
Hầu như tất cả các người bệnh đái tháo đường typ 1 và nhiều người bệnh typ 2 cần tiêm hàng ngày 2 mũi insulin hoặc hơn dưới dạng insulin tác dụng trung gian và/hoặc tác dụng nhanh hoặc ngắn để duy trì kiểm soát glucose huyết suốt đêm trong khi tránh được hạ glucose huyết ban ngày. Có thể dùng các phối hợp insulin sẵn có trên thị trường nếu tỷ lệ insulin thích hợp với nhu cầu insulin của người bệnh. Các chế phẩm này đặc biệt hữu ích cho người đái tháo đường typ 2 buổi trưa ăn ít, người cao tuổi không có khả năng dùng các phác đồ phức tạp hơn hoặc mắt kém. Insulin phối hợp sẵn ít có khả năng ứng phó với bữa ăn ít hay nhiều, sớm hay muộn, đặc biệt đối với người thiếu insulin nặng (như đa số người bị đái tháo đường typ 1) vì hỗn hợp insulin này không cung cấp đủ insulin cho nhu cầu thời gian bữa trưa.
Đái tháo đường typ 1 không ổn định, có triệu chứng nặng, rối loạn chuyển hóa, hoặc có biến chứng: Phải nhập viện và dùng insulin thường. Người bệnh đái tháo đường typ 1 đa ceton hoặc thiếu niên đang tuổi lớn cần liều insulin ban đầu là 1 - 1,5 đv/kg/ngày. Nếu có kháng insulin, đặc biệt ở người béo, có thể cần liều hàng ngày ban đầu là 0,7 - 2,5 đv/kg. Trái lại, người có thể lực tốt có thể cần insulin ít hơn (0,5 đv/kg/ngày) vì tăng nhạy cảm với insulin hoặc còn khả năng sản xuất một ít insulin nội sinh. Thông thường ở người lớn có cân nặng trung bình có thể bắt đầu bằng 15 - 20 đv hàng ngày một insulin tác dụng trung gian (như insulin người isophan [NPH]) hoặc tác dụng kéo dài (như insulin glargin, insulin detemir) tiêm dưới da trước bữa ăn sáng, bữa chiều hoặc lúc đi ngủ. Người béo, có thể bắt đầu cho 25 - 30 đv hàng ngày, vì có thể có kháng insulin. Đái tháo đường typ 2 thất bại khi dùng thuốc uống chống đái tháo đường: Có thể thêm một insulin tác dụng trung gian hoặc kéo dài vào phác đồ uống hiện có. Các phối hợp insulin chứa sẵn trước insulin người isophan (NPH) có thể cho ngày 1 lần vào bữa chiều. Liều ban đầu của insulin cơ bản (như insulin tác dụng trung gian cho vào lúc đi ngủ, insulin tác dụng dài cho vào lúc đi ngủ hoặc sáng) dùng cho người đái tháo đường typ 2 không kiểm soát tốt bằng thuốc uống chống đái tháo đường thường là 0,1 - 0,2 đv/kg/ngày hoặc 10 đv/ngày. Liều phải điều chỉnh trong vài tuần sau. Liều insulin cơ bản có thể tăng 2 đv cách nhau 3 ngày nếu cần cho tới khi nồng độ glucose huyết lúc đói nằm trong phạm vi 70 - 130 mg/dl (3,9 - 7,2 mmol/lít). Ở người bệnh có glucose huyết tăng cao lúc đói (trên 180 mg/dl) (10 mmol/lít), liều insulin cơ bản có thể tăng mỗi lần 4 đv cách nhau 3 ngày cho tới khi glucose huyết trở về nồng độ đích. Nếu xảy ra hạ glucose huyết, (như nồng độ glucose huyết lúc đói dưới 70 mg/dl [3,9 mmol/lít]), liều insulin cơ bản lúc đi ngủ có thể giảm 4 đv hoặc 10% bất luận liều thế nào.
Nếu đái tháo đường typ 2 không kiểm soát tốt glucose huyết (khi nồng độ HbA1C 7% hoặc lớn hơn) sau 2 - 3 tháng điều trị bằng một mũi tiêm duy nhất insulin cơ bản và thuốc uống chống đái tháo đường nhưng nồng độ glucose huyết lúc đói vẫn nằm trong phạm vi đích, lúc đó nên kiểm tra glucose huyết trước bữa trưa, bữa chiều và lúc đi ngủ để xác định xem có cần tiêm 1 mũi thứ hai insulin tác dụng trung gian hay tác dụng nhanh không. Nếu glucose huyết trước bữa trưa nằm ngoài phạm vi đích, hàng ngày tiêm thêm một mũi insulin tác dụng nhanh vào bữa sáng. Nếu glucose huyết trước bữa chiều nằm ngoài phạm vi đích ở người ban đầu tiêm một insulin tác dụng trung gian lúc đi ngủ, có thể hàng ngày tiêm thêm một mũi insulin người isophan (NPH) vào bữa sáng, hoặc một insulin tác dụng nhanh vào bữa trưa. Nếu glucose huyết trước khi đi ngủ nằm ngoài phạm vi đích, có thể hàng ngày cho thêm một mũi insulin tác dụng nhanh vào bữa chiều. Liều ban đầu của mũi tiêm thứ hai khoảng 4 đv, có thể tăng thêm 2 đv cách nhau 3 ngày cho tới khi glucose huyết trước bữa ăn nằm trong phạm vi đích. Liệu pháp insulin tăng cường thường quy cho các phác đồ insulin bao gồm từ 3 mũi tiêm insulin trở lên mỗi ngày tiêm dưới da hoặc truyền dưới da liên tục thông qua một bơm với liều điều chỉnh tùy theo kết quả xét nghiệm máu tự làm (ít nhất 3 - 4 lần/ngày) Đái tháo đường typ 2 có glucose huyết không kiểm soát tốt mặc dù đã tiêm 2 mũi insulin cơ bản hoặc insulin cơ bản phối hợp với một insulin tác dụng nhanh, có thể tăng cường thêm một mũi thứ 3 insulin tác dụng nhanh hay ngắn vào trước bữa ăn. Nếu nồng độ HbA1C vẫn tiếp tục ở trên đích, phải kiểm tra glucose huyết 2 giờ sau bữa ăn, và phải điều chỉnh liều insulin tác dụng nhanh trước bữa ăn. Đái tháo đường typ 1 đang điều trị theo phác đồ thông thường, có thể bắt đầu điều trị tăng cường bằng cách tăng dần số lần tiêm mỗi ngày cho tới khi kiểm soát được glucose huyết cơ bản và sau bữa ăn gần bình thường. Có thể dùng một phác đồ mềm dẻo hơn bao gồm một liều hoặc hơn insulin tác dụng trung gian (insulin người isophan [NPH] trước bữa sáng và/hoặc trước bữa chiều phối hợp với liều insulin tác dụng nhanh (như insulin lispro, insulin aspart, insulin glulisin) hoặc tác dụng ngắn (như insulin thường) trước mỗi bữa ăn. Người bệnh hạ glucose huyết ban đêm và tăng glucose huyết lúc đói trong phác đồ này có lợi vì 2/3 tổng liều hàng ngày insulin được cho trước bữa ăn sáng dưới dạng insulin tác dụng nhanh hoặc ngắn cộng thêm insulin tác dụng trung gian; 1/6 tổng liều hàng ngày insulin sau đó được cho thêm vào bữa chiều dưới dạng insulin tác dụng nhanh hoặc ngắn; 1/6 tổng liều hàng ngày còn lại cho vào lúc đi ngủ dưới dạng insulin tác dụng trung gian nên tác dụng hạ glucose huyết tối đa xảy ra vào sáng hôm sau khi bắt đầu ăn.
Truyền tĩnh mạch insulin thường (regular insulin) cho người bệnh nằm bệnh viện vì nhiễm toan ceton do đái tháo đường, trạng thái tăng áp lực thẩm thấu không có ceton, sốc tim, tăng glucose huyết quá mức trong liệu pháp liều cao corticosteroid, đái tháo đường kiểm soát kém, glucose huyết dao động mạnh, kháng insulin mạnh hoặc kế hoạch tìm liều trước khi bắt đầu hoặc bắt đầu lại liệu pháp tiêm insulin dưới da. Truyền tĩnh mạch insulin thường cũng được khuyến cáo dùng trong thời gian trước, trong và sau phẫu thuật như thời gian sau phẫu thuật tim hoặc ghép cơ quan. Tốc độ truyền ban đầu duy trì insulin ở người đang đại phẫu là 0,2 đv/kg/giờ. Khi insulin thường truyền tĩnh mạch liên tục, phải làm xét nghiệm glucose tại giường cách 1 giờ 1 lần cho tới khi glucose huyết ổn định trong 6 - 8 giờ; sau đó có thể giảm làm xét nghiệm cách 2 - 3 giờ 1 lần.
Khi glucose huyết bình thường sau truyền insulin tĩnh mạch ở người bệnh nằm viện, một số bệnh nhân cần phải duy trì tiêm dưới da insulin, một số khác đái tháo đường typ 2 cần chuyển sang uống thuốc uống chống đái tháo đường. Đối với người cần tiêm insulin dưới da, phải cho một liều insulin tác dụng ngắn hoặc nhanh 1 - 2 giờ trước khi ngừng truyền và phải tiêm một insulin tác dụng trung gian hoặc kéo dài 2 - 3 giờ trước khi ngừng insulin tĩnh mạch. Có thể bắt đầu liệu pháp insulin trước bữa ăn, có thể dùng một liều hay nhiều liều lặp lại insulin cơ bản để tạo thuận lợi chuyển sang phác đồ thông thường trước khi vào viện.
Thận trọng
Phải thận trọng khi dùng insulin vì dễ gây hạ glucose huyết. Nguy cơ hạ glucose huyết tăng ở người đái tháo đường typ 1, bệnh thần kinh thực vật hoặc ăn uống thất thường nhất là sau bữa tiệc hoặc đang dùng liệu pháp tăng cường insulin hoặc luyện tập mà không điều chỉnh liều insulin. Hạ glucose huyết cũng có thể xảy ra do hấp thu insulin nhanh (như nhiệt độ ở da tăng lên do tắm nắng hoặc tắm nước nóng). Hạ glucose huyết cũng có thể xảy ra do tăng nhạy cảm với insulin kèm với suy vỏ tuyến thượng thận thứ phát. Triệu chứng hạ glucose huyết ở người cao tuổi giống như tai biến mạch não. Do đó phải thường xuyên giải thích các biểu hiện hạ glucose huyết cho người bệnh và phải thường xuyên kiểm tra glucose huyết. Một số trường hợp như đái tháo đường lâu ngày, một liệu pháp insulin tăng cường, hoặc điều trị thuốc như khi dùng thuốc chẹn beta, có thể làm các triệu chứng báo hiệu hạ glucose huyết thay đổi hoặc lu mờ.
Phải thận trọng khi chuyển dùng typ insulin khác (nhanh, isophan, kẽm, v.v.), nhãn mác (nhà sản xuất), loại (động vật, người, thuốc tương tự insulin người), phương pháp sản xuất (tái tổ hợp DNA hoặc nguồn gốc động vật). Có thể cần thiết phải thay đổi liều. Cần chú ý đến phản ứng tăng glucose huyết sau hạ glucose huyết. Cần phân biệt hiệu ứng Somogyi và “hiện tượng bình minh” cùng có biểu hiện tăng glucose huyết sáng sớm bằng cách giám sát glucose huyết lúc 3 giờ sáng. Nếu glucose huyết luôn luôn thấp, nên nghĩ đến hiệu ứng Somogyi: giảm dần liều insulin tác dụng trung gian tối hoặc ăn thêm bữa tối kèm theo giám sát glucose huyết. Hiện tượng bình minh phản ánh thiếu insulin và điều trị bằng tăng liều buổi tối insulin trung gian và/hoặc cho insulin muộn hơn (như lúc đi ngủ, không cho vào bữa chiều).
Nhu cầu insulin có thể giảm khi suy thận, suy gan (do giảm khả năng tân tạo glucose và giảm đào thải insulin). Tuy vậy, ở người suy gan mạn tính, tăng kháng insulin có thể dẫn đến tăng nhu cầu insulin. Có thể cần thiết phải điều chỉnh liều khi người bệnh tăng hoạt động thể lực hoặc thay đổi chế độ ăn. Tập luyện thể lực ngay sau bữa ăn tăng nguy cơ hạ glucose huyết.
Tác dụng không mong muốn ( ADR)
Thường gặp, ADR > 1/100
Hạ glucose huyết.
Ít gặp, 1/1 000 < ADR <1/100
Tăng glucose huyết phản ứng (tăng glucose huyết sau hạ glucose huyết, hiệu ứng Somogyi), hiện tượng bình minh.
Phản ứng tại chỗ: Dị ứng ban đỏ, ngứa ở chỗ tiêm, phát triển mô mỡ (thường do tiêm thuốc dưới da nhiều lần tại một vị trí).
Hiếm gặp, ADR < 1/1 000
Kháng insulin.
Toàn thân: Nổi mày đay, phản ứng phản vệ, phù mạch.
Hạ kali huyết.
Teo mô mỡ ở chỗ tiêm thuốc dưới da (thường hay gặp hơn khi dùng thuốc insulin thông thường).
Hướng dẫn cách xử trí ADR
Các phản ứng dị ứng tại chỗ có thể xảy với bất cứ loại insulin nào và có thể xảy ra trong vòng 1- 3 tuần sau khi bắt đầu điều trị. Các phản ứng tại chỗ thường tương đối nhẹ và thường hết trong vài ngày hoặc tuần. Kỹ thuật tiêm kém cũng góp phần vào phản ứng tại chỗ. Biểu hiện mẫn cảm tức thì thường xảy ra trong vòng 30 - 120 phút sau khi tiêm, có thể kéo dài trong vài giờ hoặc ngày và thường tự hết. Dị ứng insulin thực sự hiếm có, biểu hiện bằng nổi mày đay toàn thân, nốt phỏng, khó thở, thở khò khè (wheezing), hạ huyết áp, tim đập nhanh, vã mồ hôi, phù mạch và phản vệ. Các phản ứng này chủ yếu xảy ra khi dùng insulin ngắt quãng hoặc ở người có kháng thể kháng insulin tăng trong máu. Nhiều trường hợp nặng đòi hỏi phải sẵn sàng cấp cứu. Người bệnh nào đã có phản ứng dị ứng nặng phải được làm test da trước khi dùng bất cứ thuốc insulin mới nào. Có thể giải mẫn cảm cho người bệnh có tiềm năng dị ứng. Vì thường hay bị dị ứng với insulin bò hoặc lợn, hoặc protamin, hoặc protein, có thể ngăn chặn các phản ứng dị ứng về sau bằng cách thay thế một insulin chứa ít protein (như các insulin tinh chế bao gồm insulin người) hoặc không chứa protamin.
Nếu có hiệu ứng Somogyi, giảm liều buổi chiều insulin tác dụng trung gian hoặc tăng bữa phụ tối. Nếu có hiện tượng bình minh, tăng liều buổi tối insulin tác dụng trung gian và/hoặc tiêm muộn (như tiêm vào lúc đi ngủ, không tiêm vào bữa chiều).
ADR phổ biến nhất của insulin là hạ glucose huyết và có thể cả hạ kali huyết. Đặc biệt chú ý đến người có nguy cơ cao như đói, có đáp ứng kém chống lại hạ glucose huyết (như người bệnh có bệnh thần kinh thực vật, suy tuyến yên hoặc thượng thận, người dùng thuốc chẹn beta) hoặc người dùng thuốc giảm kali. Nồng độ glucose và kali huyết phải được theo dõi sát khi insulin được truyền tĩnh mạch. Thay đổi nhanh nồng độ glucose huyết có thể thúc đẩy biểu hiện hạ glucose huyết bất luận nồng độ glucose huyết là bao nhiêu. Có thể giảm nguy cơ tiềm ẩn hạ glucose huyết muộn sau ăn do insulin tác dụng nhanh bằng thay đổi giờ ăn, số lần ăn, lượng ăn, thay đổi tập luyện, giám sát thường xuyên glucose huyết, điều chỉnh liều insulin và/hoặc chuyển sang insulin tác dụng nhanh hơn (như insulin lispro, insulin glulisin). Hạ glucose huyết nặng và thường xuyên xảy ra là một chỉ định tuyệt đối thay đổi phác đồ điều trị. Người đái tháo đường trước khi lái xe, phải kiểm tra glucose huyết và phải có biện pháp tránh hạ glucose huyết (nguồn cung cấp glucose) trên xe.
Xử lý hạ glucose huyết: Đối với hạ glucose nhẹ, tốt nhất là cho qua miệng 10 - 20 g glucose, hoặc bất cứ thức ăn dạng carbohydrat chứa glucose như nước cam hoặc nước quả, đường, đường phèn… Liều lượng có thể lặp lại 15 phút sau nếu glucose huyết vẫn dưới 70 mg/dl (tự đo) hoặc vẫn còn triệu chứng của hạ glucose huyết. Một khi glucose huyết trở lại bình thường, nên ăn một bữa nếu gần đến giờ ăn hoặc ăn một bữa phụ.
Dược lý và cơ chế tác dụng
Insulin ngoại sinh thường có tất cả các tác dụng dược lý củainsulin nội sinh. Insulin kích thích chuyển hóa carbohydrat ở môcơ - xương, tim và mỡ bằng cách tạo thuận lợi cho quá trình vậnchuyển glucose vào trong tế bào. Mô thần kinh, hồng cầu, và cáctế bào ở ruột, gan và ống thận không cần insulin để vận chuyểnglucose. Ở gan, insulin tạo thuận lợi cho phosphoryl hóa glucosethành glucose-6-phosphat, chất này được chuyển thành glycogenhoặc chuyển hóa tiếp.
Insulin cũng tác dụng trực tiếp đến chuyển hóa mỡ và protein.Hormon này kích thích tạo mỡ và ức chế tiêu mỡ và giải phóng acidbéo tự do từ các tế bào mỡ. Insulin cũng kích thích tổng hợp protein.Cho insulin với liều thích hợp cho người đái tháo đường týp 1 (phụthuộc insulin) phục hồi nhất thời khả năng chuyển hóa carbohydrat,mỡ và protein, để dự trữ glucose ở gan và để chuyển glycogenthành mỡ. Khi insulin với liều thích hợp cho cách đều nhau chongười đái tháo đường, nồng độ hợp lý glucose trong máu được duytrì, nước tiểu tương đối không có glucose và chất ceton, ngăn chặnđược nhiễm toan đái tháo đường, hôn mê. Tác dụng của insulinbị đối kháng bởi somatropin (hormon tăng trưởng), epinephrin,glucagon, hormon vỏ tuyến thượng thận, tuyến giáp và estrogen.Insulin kích thích kali và magnesi chuyển vào trong tế bào, do đótạm thời làm giảm nồng độ tăng cao của các ion đó.
Dược động học:
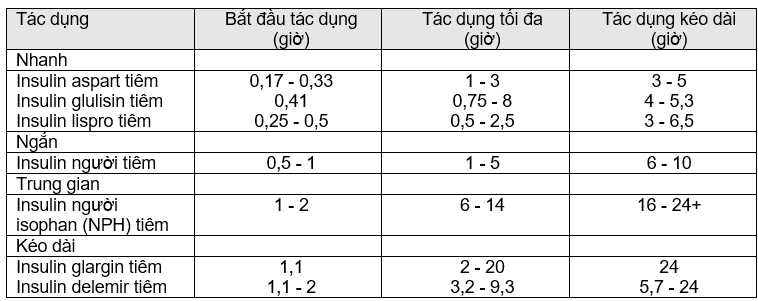
Insulin do bản chất là một protein nên bị phá hủy ở đường tiêu hóavà thường phải tiêm. Tuy vậy, insulin thường (regular) cũng đãđược cho qua đường hít, qua đường mũi, hoặc trong da ở một sốngười bệnh. Tốc độ hấp thu phụ thuộc vào nhiều yếu tố như đườngdùng (tiêm bắp hấp thu nhanh hơn tiêm dưới da), vị trí tiêm, thểtích và nồng độ thuốc và loại thuốc insulin. Hấp thu có thể bị chậmvà/hoặc giảm do có kháng thể gắn vào insulin, kháng thể này pháttriển ở tất cả người bệnh sau 2 - 3 tuần điều trị insulin. Các insulincó trên thị trường khác nhau chủ yếu ở thời gian bắt đầu tác dụng,tác dụng tối đa, và thời gian tác dụng sau khi tiêm dưới da.
Thời gian bắt đầu tác dụng, tác dụng tối đa, và tác dụng kéo dài ghitrên bảng sau chỉ có giá trị gần đúng; các trị số đó biến đổi nhiều giữa người bệnh và trên cùng người bệnh tùy theo vị trí tiêm, kỹthuật tiêm, cung cấp máu đến mô, thân nhiệt, có kháng thể insulin,tập luyện, tá dược trong thuốc và/hoặc khác nhau về đáp ứng giữacác người bệnh và trên cùng một người bệnh.
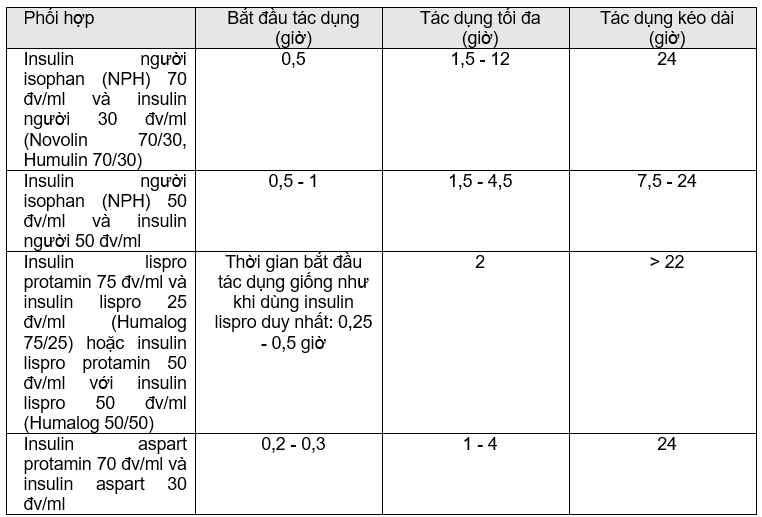
Phối hợp insulin:
Khi cho phối hợp cố định với insulin aspart protamin, hấp thu nhanh của thành phần insulin aspart được duy trì và hấp thu của thành phần insulin aspart protamin được kéo dài. Phân bố: Insulin phân bố nhanh vào khắp dịch ngoài tế bào. Chưa biết insulin aspart có vào sữa mẹ không. Insulin aspart gắn rất ít vào protein huyết tương (0 - 9%).
Thải trừ: Ở người khỏe mạnh, nửa đời huyết tương bằng vài phút; tuy vậy, nửa đời sinh học có thể kéo dài ở người đái tháo đường, có thể là do hormon gắn vào kháng thể, và ở người suy thận, có thể do giáng hóa thay đổi/ thanh thải giảm. Sau khi tiêm dưới da, nửa đời insulin aspart trung bình 81 phút. Nửa đời của insulin aspart trong phối hợp cố định với insulin aspart protamin khoảng 8 - 9 giờ. Độ thanh thải của insulin aspart giảm khoảng 28% ở người béo phì bị đái tháo đường typ 1 so với người gầy hơn.
Insulin chuyển hóa nhanh chủ yếu ở gan do enzym glutathion insulin transhydrogenase và ở một mức độ ít hơn ở thận và mô cơ. Ở thận, insulin được lọc qua cầu thận và hầu như được tái hấp thu hoàn toàn (98%) ở ống thận gần. Khoảng 40% insulin tái hấp thu đó trở lại máu tĩnh mạch, còn 60% được chuyển hóa ở tế bào lót ống lượn gần. Ở người bình thường, chỉ một lượng nhỏ (< 2%) liều insulin được bài tiết không biến đổi qua nước tiểu.
Trong một nghiên cứu về dược động học trên một số ít người bệnh truyền tĩnh mạch (1,5 mili đv/kg/phút trong 120 phút) insulin aspart hoặc insulin người, độ thanh thải trung bình tương tự đối với 2 týp insulin (1,22 - 1,24 lít/giờ/kg).
Thời kì mang thai
Đái tháo đường khi mang thai là một tình trạng có nguy cơ cao đối với mẹ và con. Phụ nữ mang thai hoặc dự kiến mang thai cần thiết phải kiểm soát tốt nồng độ glucose huyết. Trước khi mang thai, nồng độ HbAIC càng gần bình thường càng tốt (< 7%) mà không làm hạ glucose huyết đáng kể. Theo khuyến cáo của các nhà lâm sàng nội tiết Hoa kỳ (2011) mức glucose huyết tương trung bình nên ở mức dưới 5,6 mmol/lít tương đương với mức Hb1C là 6,1%. Gần đây có một số hướng dẫn khuyến cáo nên để mức glucose máu toàn phần trước ăn từ 60 - 90 mg/dl (tương đương 3,3 - 5,0 mmol/lít); sau 1 giờ ăn, dưới 130 - 140 mg/dl (tương đương 7,2 - 7,8 mmol/lít); 2 giờ sau khi ăn, dưới 120 mg/dl (tương đương 6,7 mmol/lít). Lưu ý: Glucose máu mao mạch toàn phần phải cộng thêm khoảng 12 - 15% mới tương đương với glucose trong huyết tương. Đa số các nhà lâm sàng khuyên nên bắt đầu liệu pháp insulin tăng cường bằng insulin người trước khi mang thai cho người đái tháo đường đã được kiểm soát tốt bằng thuốc uống chống đái tháo đường và được coi là mang thai. Nhu cầu insulin thường giảm trong ba tháng đầu thai kỳ và tăng lên trong ba tháng giữa và cuối thai kỳ. Các thuốc tương tự insulin mới tác dụng nhanh ngày càng được dùng nhiều cho người mang thai, và dựa trên chứng cứ hiện nay, insulin lispro và insulin aspart không gây quái thai. Các thuốc tương tự insulin tác dụng nhanh đó đã chứng tỏ an toàn và hiệu quả trong thời kỳ mang thai và có thể kiểm soát tốt glucose huyết sau ăn tốt hơn với ít gây hạ glucose huyết hơn so với insulin thường. Kinh nghiệm còn hạn chế đối với insulin glargin và insulin detemir ở phụ nữ mang thai. Duy trì glucose huyết bình thường khi mang thai làm giảm nguy cơ gây dị tật bẩm sinh, tật khổng lồ cho thai nhi và các tật khác cho sơ sinh (như hạ glucose huyết, hạ calci huyết, chứng tăng hồng cầu, tăng bilirubin huyết) cũng như gây tử vong chu sinh (như sảy thai, thai chết lưu). Cần thông báo cho phụ nữ ở tuổi sinh đẻ về nguy cơ mang thai ngoài kế hoạch và phải dùng biện pháp tránh thai thích hợp cho đến khi kiểm soát được glucose huyết. Trong thời gian chu sinh, phải theo dõi cẩn thận trẻ sơ sinh về phát triển béo phì và các bất thường về dung nạp glucose.
Thời kì cho con bú
Insulin không qua sữa mẹ và dùng an toàn khi cho con bú. Nhu cầu về insulin của người mẹ có thể giảm xuống trong thời kỳ cho con bú.
Tương tác thuốc
Thuốc có tác dụng thay đổi đối với kiểm soát glucose huyết: Steroid đồng hóa, muối lithi, pentamidin, clonidin, và thuốc chẹn beta adrenergic có nhiều tác dụng thay đổi đối với chuyển hóa glucose: có thể tác động xấu đến dung nạp glucose hoặc làm tăng số lần hoặc mức độ nặng của hạ glucose huyết. Thuốc chẹn beta làm mất triệu chứng tim đập nhanh do hạ glucose huyết, nhưng không làm mất triệu chứng vã mồ hôi, làm chậm tốc độ phục hồi glucose huyết sau hạ glucose huyết do thuốc, làm thay đổi đáp ứng huyết động đối với hạ glucose huyết, có thể dẫn đến tăng huyết áp và có thể ảnh hưởng xấu đến tuần hoàn ngoại vi. Các thuốc chẹn beta không chọn lọc (như propranolol, nadolol) không có hoạt tính giao cảm nội tại có nhiều khả năng tác động đến chuyển hóa glucose hơn các thuốc chẹn beta chọn lọc (như metoprolol, atenolol) hoặc thuốc có hoạt tính giao cảm nội tại (như acebutolol, pindolol). Các thuốc này phải dùng thận trọng cho người đái tháo đường, đặc biệt khi bệnh không ổn định, hoặc hay bị hạ glucose huyết. Dùng liều thấp, thuốc chẹn beta chọn lọc (như metoprolol, atenolol) hoặc có hoạt tính giao cảm nội tại, về lý thuyết có thể làm giảm nguy cơ tác động đến kiểm soát glucose huyết ở người đang dùng insulin. Khi phối hợp insulin cùng thuốc chẹn beta, cần khuyên người bệnh theo dõi sát glucose huyết.
Thuốc khác có tác động đến kiểm soát glucose huyết: Hoạt tính hạ glucose huyết có thể tăng lên khi phối hợp với rượu, thuốc chẹn alpha-adrenergic, disopyramid, một số thuốc chống trầm cảm (như thuốc ức chế monoamin oxidase), fibrat, fluoxetin, guanethidin, thuốc uống hạ glucose huyết, pentoxifylin, propoxifen, salicylat, kháng sinh sulfamid, một số thuốc ức chế enzym chuyển đổi angiotensin, và thuốc ức chế chức năng tụy (như octreotid). Khi dùng thêm hoặc ngừng dùng các thuốc này cho người đang dùng insulin, bao gồm cả insulin lispro, phải theo dõi sát người bệnh để phát hiện thay đổi glucose huyết và có khả năng giảm nhu cầu insulin.
Thuốc có hoạt tính làm tăng glucose huyết có thể đối kháng hoạt tính của insulin, làm khó kiểm soát glucose huyết ở người đái tháo đường dùng insulin gồm có: Asparaginase, thuốc chống loạn thần không điển hình (như olanzapin, clozapin), thuốc chẹn calci, diazoxid, một số thuốc chống mỡ (như niacin); corticosteroid, danazol, estrogen, glucagon, thuốc tránh thai uống, isoniazid, phenothiazin, thuốc ức chế protease, somatropin, thuốc giống thần kinh giao cảm (như epinephrin, albuterol, terbutalin), lợi tiểu thiazid, furosemid, acid ethacrynic, và hormon giáp. Khi dùng thêm hoặc ngừng dùng thuốc này ở người đang dùng insulin, phải theo dõi sát người bệnh vì nhu cầu insulin có thể tăng lên.
Tương kị
Pha lẫn insulin: Insulin thường (người) (regular insulin, human insulin) có thể pha với các chế phẩm insulin khác có pH xấp xỉ trung tính (như insulin người isophan [NPH]). Insulin người khi pha với bất cứ chế phẩm insulin nào cũng phải hút đầu tiên vào bơm tiêm để tránh truyền chế phẩm insulin biến đổi sang lọ insulin người (thường). Khi insulin người pha lẫn vào insulin NPH, insulin người được gắn thêm in vitro vì thừa protamin trong chế phẩm NPH. Sự gắn insulin người (thường) vào insulin NPH xảy ra nhanh và rõ in vitro trong vòng 5 - 15 phút sau khi pha lẫn. Nhưng thay đổi hóa học đó không có ý nghĩa lâm sàng, vì thời gian bắt đâu và kéo dài tác dụng của hỗn hợp tương tự như khi tiêm riêng rẽ. Hỗn hợp chứa insulin người và insulin NPH ổn định ít nhất 1 tháng khi bảo quản ở nhiệt độ phòng hoặc 3 tháng khi bảo quản ở nhiệt độ 2 - 8 °C; tuy nhiên, phải chú ý đến nhiễm khuẩn. Hiện nay trên thị trường có các phối hợp sẵn chứa 30 đv/ml dung dịch tiêm insulin người và 70 đv/ml hỗn dịch insulin người isophan (NPH) (Humulin 70/30, Novolin 70/30); 25 đv/ml insulin lispro và 75 đv/ml hỗn dịch insulin lispro protamin (Humalog mix 75/25); 30 đv/ml insulin aspart và 70 đv/ml insulin aspart protamin (Novolog mix 70/30); 50 đv/ml insulin lispro và 50 đv/ml insulin lispro protamin (Humalog 50/50); 50 đv/ml dung dịch tiêm insulin người và 50 đv/ml hỗn dịch insulin người isophan (NPH).
Insulin thường (người) có thể pha với bất cứ tỷ lệ nào với nước để tiêm, dung dịch natri clorid 0,9% để tiêm, dùng cho bơm truyền dưới da. Nhưng dịch pha loãng phải dùng trong vòng 24 giờ sau khi pha, vì pH thay đổi và chất đệm pha loãng có thể tác động đến độ ổn định. Insulin thường (người) có thể tạo ra các tinh thể trên ống truyền của bơm tiêm.
Insulin thường (người) khi thêm vào một dung dịch truyền tĩnh mạch có thể dẫn đến hấp phụ insulin vào bình chứa hoặc dây truyền. Lượng insulin của liều bị mất do hấp phụ vào hệ thống truyền thay đổi nhiều, phụ thuộc vào nồng độ insulin, typ và diện tích bề mặt của hệ thống truyền, thời gian tiếp xúc và tốc độ truyền. Cho thêm insulin vào dung dịch có thể bão hòa các vị trí gắn ở hệ thống truyền. Một cách khác, dung dịch insulin có thể cho trực tiếp vào tĩnh mạch hoặc vào ống truyền với lượng mất do hấp phụ không đáng kể. Hấp phụ insulin giảm khi có mặt protein điện tích âm, như albumin huyết thanh bình thường.
Insulin aspart, insulin glulisin, insulin lispro. Khi pha lẫn một insulin tác dụng nhanh với một insulin tác dụng dài hơn (như insulin người isophan [NPH]), bắt đầu tác dụng nhanh của insulin tác dụng nhanh (như insulin lispro, insulin aspart) không thay đổi, do đó các insulin này có thể pha lẫn. Tốc độ hấp thu giảm nhẹ nhưng không giảm toàn bộ sinh khả dụng khi pha lẫn insulin tác dụng nhanh với insulin người isophan (NPH). Kiểm soát glucose huyết sau bữa ăn tương tự khi một insulin tác dụng nhanh pha với insulin người isophan hoặc insulin kẽm người tác dụng kéo dài (extended insulin human zinc). Insulin lispro pha lẫn với các insulin khác có thể làm thay đổi đặc tính lý hóa (ngay tức khắc hoặc sau một thời gian) làm thay đổi đáp ứng sinh lý đối với insulin. Tính tương hợp của dung dịch tiêm insulin lispro với các thuốc khác phụ thuộc vào nhiều yếu tố (như pH dung dịch, nồng độ các thuốc, dung môi được dùng, nhiệt độ, pH cuối cùng). Để tiện, insulin lispro đã được tiêm với một insulin tác dụng dài hơn trong cùng một bơm tiêm. Insulin lispro (Humalog) khi pha lẫn với insulin người isophan (NPH) phải tiêm ngay trong vòng 5 phút sau khi pha. Hỗn hợp không được tiêm tĩnh mạch. Khi insulin lispro cho qua bơm truyền dưới da, thuốc không được pha loãng hoặc pha lẫn với bất kỳ insulin nào khác.
Insulin aspart hoặc insulin glulisin có thể pha lẫn với insulin người isophan (NPH) tuy có giảm đôi chút nồng độ đỉnh insulin aspart hoặc insulin glulisin, nhưng thời gian đạt nồng độ đỉnh và toàn bộ sinh khả dụng của insulin aspart không bị ảnh hưởng nhiều. Khi insulin aspart, insulin lispro, insulin glulisin được dùng cho bơm truyền dưới da thuốc không được pha loãng hoặc pha lẫn với bất kỳ insulin nào. Bơm truyền hoạt động không tốt hoặc insulin bị giáng hóa có thể dẫn đến tăng glucose huyết hoặc tích ceton trong cơ thể trong một thời gian ngắn. Bất cứ khi nào insulin lispro pha lẫn với một insulin tác dụng dài hơn cũng phải hút insulin lispro vào bơm tiêm đầu tiên để tránh kết tủa hoặc vẩn đục.
Quá liều và xử trí
Hậu quả chính của quá liều là hạ glucose huyết với các triệu chứng nhược cơ, cảm giác đói, vã mồ hôi toàn thân, nhức đầu, run, rối loạn thị giác, dễ bị kích thích, lú lẫn và rồi hôn mê do hạ đường huyết. Các yếu tố thuận lợi làm xuất hiện hạ đường huyết là rượu, đói, hoạt động thể lực quá mức so với thường ngày, nhầm liều, do tiêm bắp, đổi dùng từ dạng insulin hòa tan thông thường sang loại insulin đơn loại tinh khiết cao hay do tương tác thuốc.
Xử trí: Hạ glucose huyết nhẹ (vã mồ hôi, nhợt nhạt, đánh trống ngực, run, nhức đầu, thay đổi hành vi) có thể cho ăn thức ăn chứa carbohydrat (bánh ngọt, viên đường, kẹo) hoặc uống (nước ép quả, cam). Hạ glucose huyết nặng (hôn mê, co giật) đòi hỏi phải điều trị bằng glucagon hoặc dung dịch glucose tĩnh mạch. Hạ glucose huyết nặng do insulin ít xảy ra nhưng là một cấp cứu nội khoa đòi hỏi phải điều trị ngay. Người lớn hạ glucose huyết nặng (như li bì, đau đầu, lú lẫn, vã mồ hôi, vật vã, co giật) hoặc hôn mê do quá liều insulin và có đủ dự trữ glycogen ở gan, phải cho tiêm dưới da, tiêm bắp hoặc tiêm tĩnh mạch 1 đv (1 mg) glucagon; người bệnh phải có sẵn một lọ glucagon trong gia đình để tiêm trong trường hợp cấp cứu. Nếu người bệnh không đáp ứng hoặc không có glucagon, phải cho khoảng 10 - 25 g glucose dưới dạng dung dịch glucose tiêm tĩnh mạch 50%, 20 - 50 ml. Trong trường hợp nặng (cố ý quá liều), có thể cần glucose tĩnh mạch liều cao hơn hoặc lặp lại nhiều lần. Tiếp tục truyền glucose tĩnh mạch liên tục 5 - 10 g/giờ để duy trì nồng độ glucose huyết thỏa đáng cho tới khi người bệnh tỉnh và ăn được. Phải giám sát chặt người bệnh vì hạ glucose huyết có thể trở lại. Để phòng phản ứng hạ glucose huyết, phải cho ăn ngay carbohydrat khi người bệnh tỉnh.
Ở trẻ em và thiếu niên bị hạ glucose huyết nặng, glucagon với liều 30 microgam/kg tiêm dưới da, tối đa 1 mg (1 đơn vị) làm tăng nồng độ glucose huyết trong 5 - 10 phút nhưng có thể gây nôn hoặc buồn nôn. Cho glucagon liều thấp hơn (10 microgam/kg) ít gây buồn nôn nhưng tăng glucose huyết ít hơn.
Độ ổn định và bảo quản
Insulin người (regular, human), insulin isophan sinh tổng hợp: dung dịch tiêm và hỗn dịch đóng gói và cung cấp do nhà sản xuất, hạn dùng không quá 24 - 36 tháng. Lọ dung dịch tiêm insulin người, bơm tiêm đầy sẵn và hỗn dịch chưa mở phải bảo quản ở 2 - 8 °C, không được làm đông lạnh, để gần nhiệt hoặc ánh sáng mặt trời. Phải bỏ các lọ chưa mở dung dịch hoặc hỗn dịch bị đông lạnh. Lọ đang dùng có thể để ở nhiệt độ phòng tới 1 tháng. Tránh để ở nhiệt độ dưới 2 °C và trên 30 °C hoặc trực tiếp dưới ánh nắng. Lọ insulin đã dùng để trong tủ lạnh có thể dùng quá 30 ngày. Thời gian bảo quản các lọ insulin trong tủ lạnh phụ thuộc vào ánh sáng, lắc, và kỹ thuật khi chuẩn bị liều. Lọ vơi phải bỏ đi nếu sau vài tuần chưa dùng. Hỗn dịch insulin người isophan duy nhất hoặc phối hợp với insulin người phải bỏ đi nếu thấy hỗn dịch trong và vẫn trong sau khi xoay tròn hoặc thấy kết tủa từng đám. Các ống đựng dung dịch tiêm hoặc hỗn dịch phải bảo quản ở nhiệt độ 2 - 8 °C, không làm đông lạnh, tránh ánh sáng.
Túi truyền chứa insulin người (thường) ổn định ở nhiệt độ phòng trong 24 giờ. Một lượng insulin ban đầu sẽ hấp phụ vào thành túi.
Insulin aspart duy nhất hoặc phối hợp cố định với insulin aspart protamin phải được bảo quản ở 2 – 8°C cho tới thời hạn hết hạn và tránh ánh sáng, tránh làm đông lạnh. Tránh để ở nhiệt độ trên 37 °C. Lọ, ống đựng, bút tiêm đang dùng chứa duy nhất insulin aspart phải được bảo quản ở nhiệt độ dưới 30 °C cho tới 28 ngày. Lọ đã dùng chứa insulin aspart phối hợp cố định với insulin aspart protamin phải bảo quản dưới 30 °C cho tới 28 ngày, miễn là các lọ ấy phải được giữ càng lạnh càng tốt, tránh nóng và ánh sáng trực tiếp. Insulin glargin: Bảo quản ở 2 - 8 °C, tránh làm đông lạnh. Thời gian bảo quản sau lần mở đầu lọ, ống đựng, hoặc bút tiêm: có thể bảo quản tối đa 4 tuần ở nhiệt độ không vượt quá 25 °C, tránh nóng và ánh sáng trực tiếp.
Tài liệu tham khảo
Dược thư Quốc Gia Việt Nam.
![[vWliFlOymfg]](/uploads/bai-viet/hinhtin/huanchuonglaodonghinh-goc-460x300.jpg)